ЛИМФОСТАЗ ПОСЛЕ ПРИМЕНЕНИЯ ФИЛЛЕРОВ: ПРИЧИНЫ, СРОКИ, ЛЕЧЕНИЕ
Лимфостаз или лимфедема развивается при нарушении процессов образования лимфы, ее оттока и задержки в тканях. Сопровождается стойким отеком, уплотнением и утолщением мягких тканей, в частности – лица.
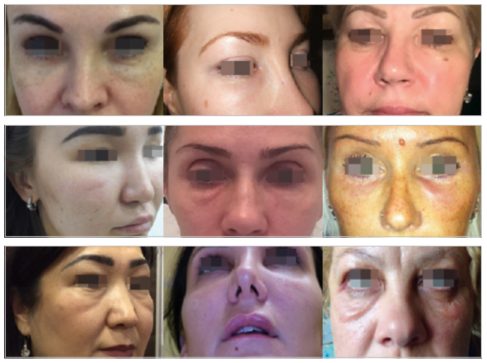
Фото 1. Примеры ятрогенных отеков (фото из личного архива авторов)
Причины лимфостаза в области мягких тканей лица
Развитие лимфостаза может быть обусловлено широким кругом причин, но все они могут быть сведены к первичным причинам – врожденным, наследственным и вторичным – приобретенным, в том числе ятрогенным.
Таблица 1. Причины лимфостаза на лице
|
Первичные факторы |
Вторичные факторы |
|
Особенности подкожных тканей в некоторых зонах лица: Периорбитальная зона – гиподерма здесь рыхлая, ячеистая, в ней расположено сравнительно большое количество кровеносных сосудов. Отек и растяжение кожи формируются быстро и сохраняются в течение многих лет. Иногда их путают с грыжей нижнего и верхнего век. Зона скулы – «малярное возвышение» или «малярный комплекс» – содержит в своей основе поверхностный и глубокий жировые компартменты, разделенные круговой мышцей глаза, а также прескуловое клетчаточное пространство. Глубокий – SOOF – является лимфатическим коллектором. Визуализации малярного возвышения способствуют повторяющиеся отеки с последующим фиброзом. |
Нарушения микроциркуляции по атоническому типу: контролируются осморецепторами и подчиняются ряду гормонов. Возникают у пациентов с заболеваниями эндокринной, сердечно-сосудистой, пищеварительной, половой и нервной систем, а также с избыточным весом |
|
Индивидуальные особенности мягких тканей лица: даже при незначительном наборе веса у некоторых людей может сформироваться второй подбородок, измениться овал лица, появиться отек век |
Воспалительный отек: возникает в результате повреждения тканей, сопровождается 5 классическими признаками воспаления – rubor, calor, tumor, dolor и functio laesa. При этом отмечается увеличение внутрисосудистого давления, жидкая часть крови проникает в ткани, отек нарушает лимфоотток, приводя к еще большему отеку. Может сопровождаться воспалением отводящих лимфатических сосудов и регионарных лимфатических узлов. При лимфангите (воспалении лимфатических сосудов) облитерация одних сосудов приводит к расширению и клапанной недостаточности других, что проявляется лимфостазом. При лимфадените – поражении регионарных лимфоузлов – отмечается их увеличение, болезненность, они становятся горячими. Отличительной особенностью воспалительных отеков является гиперемия и гипертермия кожи в месте отека |
|
Идиопатический отек: возникает спонтанно, обычно в жаркое время года, нарастает к концу дня. Чаще встречается у женщин, склонных к ожирению и вегетативным нарушениям. Этиология неясна, однако в его развитии ведущая роль отводится эмоциональному стрессу |
Аллергический отек: связан в основном с дегрануляцией тучных клеток и эозинофилов, которая проявляется бурной экссудативной реакцией, направленной на «вымывание» антигена. Сопровождается расширением сосудов и увеличением проницаемости сосудистой стенки. Характерной особенностью аллергических отеков являются высыпания, покраснение и десквамация в месте отека |
|
|
Ятрогенные вмешательства: сдавление и повреждение компонентов лимфатического русла при агрессивных косметологических манипуляциях, введении наполнителей и имплантатов в мягкие ткани лица. Использование инъекционных препаратов с высоким уровнем гигроскопичности (гиалуроновая кислота) или плотности. Могут сопровождаться стойкими нарушениями лимфотока, микроциркуляции, формированием гранулем и эффектом «на-дутого лица» |
Классификация лимфостаза
Исходя из вышеизложенного, лимфостаз можно классифицировать как первичный или вторичный:
– первичный лимфостаз связан с врожденными аномалиями лимфатических путей (гипоплазией, агенезией или обструкцией сосудов, недостаточностью клапанов, наследственными синдромами). При первичном лимфостазе чаще наблюдается двухстороннее поражение. Проявления лимфедемы выражены уже в детстве и нарастают в подростковом возрасте (фото 2)

Фото 2. Первичный лимфостаз периорбитальной области у детей. У азиатов анатомия средней трети лица отличается гладким переходом веко–щека, высокой границей щек, SOOF прикрепляется выше, чем у африканцев и европейцев, и объем его сравнительно больше
– вторичный лимфостаз развивается как осложнение после повреждения тем или иным способом изначально нормально сформированной лимфатической системы. Лимфедема при этом формируется на месте манипуляций, которые в эстетической медицине, как правило, проводятся на симметричных зонах лица (фото 1).
Для того чтобы избежать возникновения лимфостаза, мы хотим напомнить некоторые особен-ности анатомии и топографии лимфатических структур в области мягких тканей лица.
Особенности анатомии лимфатических структур головы
Согласно данным Lamb J. и Surek С. (2018) на лице лимфатические образования расположены в четыре слоя: поверхностная сеть – сосочковая (в одноименном слое кожи) – состоит из капилляров; глубокая сеть находится между дермой и гиподермой, содержит преколлекторы; в гиподерме берут начало лимфатические сосуды. Они образуют корзиночки вокруг придатков кожи – сальных и потовых желез, а также волосяных фолликулов. Магистральные лимфатические сосуды «спрятаны» под глубокой фасцией. Между всеми упомянутыми образованиями имеется широкая сеть анаст-мозов посредством сосудов-перфорантов.
Лимфа (от лат. lympha – чистая вода) относится к соединительной ткани человека. Это бесцветная жидкость состоящая из лимфоплазмы, близкой по составу к плазме крови, но с меньшим содержанием форменных элементов (исключая эритроциты). Благодаря присутствию тромбоцитов, фибриногена и других факторов свертывания лимфа, подобно крови, способна свертываться, образуя сгусток (тромб). Также в составе лимфы присутствуют коллоидные растворы белков, придающие ей вязкость, и жиры.
Механизм образования лимфы связан с фильтрацией плазмы из кровеносных капилляров в интерстициальное пространство. Этому способствуют повышенное гидростатическое давление в интерстициальном пространстве и различия в онкотическом давлении между ним и кровеносными сосудами. Онкотическое давление на 80% зависит от присутствия ионов хлора и управляется рядом гормонов, регулиру-ющих их концентрацию. Важную роль в движении лимфы играет работа окружающих мышц, положение тела человека и фаза дыхания.
В составе лимфы из межклеточного пространства в кровеносное русло возвращаются вода, электролиты и белки, переносятся жиры, всасывающиеся в кишечнике, транспортируются лимфоциты, продукты обмена веществ и в том числе болезнетворные микробы и опухолевые клетки.
Лимфатические капилляры (vasa lym phocapillaria) – корни лимфатической системы. Для них характерны, во-первых, слепое начало от так называемых щелей Реклингхаузена – интерстициальных каналов; во-вторых, больший диаметр (50–200 мкм) по сравнению с гемо капиллярами (5–7 мкм); в-третьих, в составе их стенки имеется только один слой эндотелиальных клеток и отсутствует базальная мембрана, что делает их проницаемыми для белков и мелких частиц. При этом крупные ромбовидные эндотелиальные клетки лимфатических капилляров на-кладываются друг на друга и образуют подобие клапанов, пропускающих интерстициальную жидкость только внутрь. В-четвертых, у лимфатических капилляров присутствуют фиксирующие, или якорные, филаменты – пучки волокон, связывающих их с окружающими тканями. При отеке они натягиваются, просвет сосудов, а значит, и количество поступающей в них жидкости увеличивается. И наконец, в-пятых, особенностью лимфатических капилляров является наличие боковых выростов, которые увеличивают площадь всасывания, дают начало росту новых капилляров и, кроме того, по мнению морфолога Аминовой Г.Г., могут стать «депо» болезнетворных микробов, что делает инфекционное поражение кожи лица особенно затяжным и плохо поддающимся лечению.
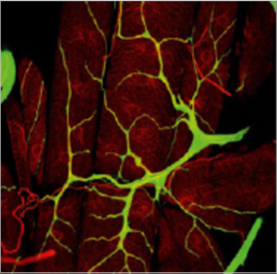
Рисунок 1. Боковые выросты у лимфатического капилляра. SEM-фото
Переходным звеном от лимфокапилляров к лимфатическим сосудам являются лимфатические посткапилляры, или преколлекторы. Морфологически они отличаются от капилляров только наличием клапанов. Лимфокапиллярные сети дают начало мелким лимфатическим сосудам, образующим сплетения. Из них лимфа поступает в более крупные отводящие сосуды.
Лимфатические сосуды (vasa lymphatica) более многочисленны, чем артерии и вены. Различают поверхностные лимфатические сосуды, проходящие в подкожной жировой клетчатке, и глубокие, входящие в состав сосудисто-нервных пучков. Их диаметр может составлять от 0,3 до 1,0 мм. Как правило, лимфатические сосуды проходят вдоль вен. Лимфатические сосуды снабжены клапанами, которые способствуют продвижению лимфы в центростремительном направлении. В мелких лимфатических сосудах клапаны располагаются через 2–3 мм, в более крупных – промежутки составляют 6–8 мм, а в лимфатических стволах – 12–15 мм. Там, где расположен клапан, лимфатический сосуд образует расширение. Между клапанами он сужается, что придает ему форму четок или бус.
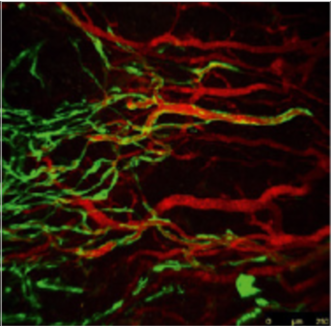
Рисунок 2. Лимфатические сосуды кожи. SEM-фото
В составе их стенки между эндотелиоцитами обнаружены тучные клетки, выделяющие вазоактивные вещества (гистамин, серотонин, гепарин), участвующие в нейрогуморальной регуляции проницаемости и сократительной активности сосуда. По отношению к лимфатическим узлам лимфатические сосуды подразделяются на приносящие и выносящие. Приносящие сосуды прерываются в узлах, которые представляют собой специализированные органы лимфатической системы.
Лимфатические узлы (nodilym-phoidei) – самые многочисленные органы иммунной и лимфатической систем. Они являются биологическими фильтрами, местом воспроизводства лимфоцитов и образования антител (эффекторных клеток), хранителями «клеток памяти» к наиболее часто встречающимся в данной области антигенам. Кроме того, именно в лимфатических узлах вновь образовавшимся клеткам иммунной системы присваивается так называемый «хоуминг-рецептор», относящийся к белкам-адрессинам, благодаря которому клетки иммунной системы осуществляют функцию иммунологического контроля в строго определенном анатомическом регионе. Установлено, что кожные Т-лимфоциты имеют общий хоуминг-рецептор-маркер CLA. Оказалось, что CLA-позитивные T-клетки составляют 10–15% от циркулирующих клеток крови, то есть каждая десятая клетка контролирует состояние наших кожных покровов.
Приносящие лимфатические сосуды вступают в лимфатический узел с его выпуклой стороны, выносящие выходят из его ворот – небольшого вдавления на противоположном крае. Снаружи каждый лимфатический узел покрыт капсулой, от которой вглубь отходят тонкие перекладины – трабекулы.
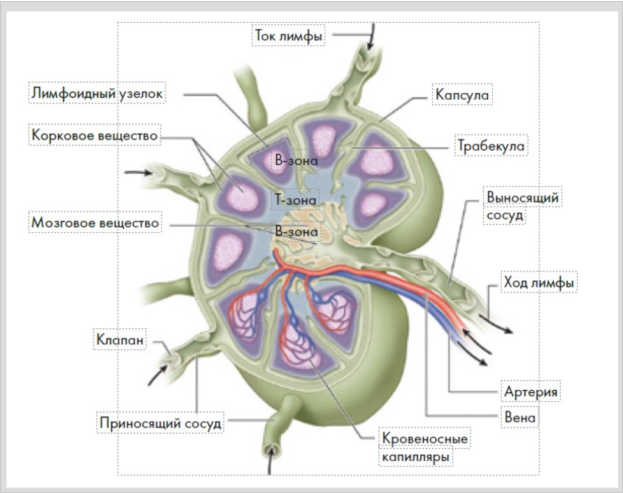
Рисунок 3. Схема строения лимфатического узла
Основу лимфатического узла составляет ретикулярная строма, состоящая из клеток и волокон, образующих сеть. В ее петлях располагаются клеточные элементы лимфоидной ткани.
Паренхиму лимфатических узлов подразделяют на корковое и мозговое вещество, между которыми расположена неправильной формы паракортикальная зона. Корковое вещество занимает периферические отделы узла, мозговое – его центральную часть.
В корковом веществе находятся одиночные лимфоидные узелки с центрами размножения. Именно здесь появляются новые лимфоциты с определенным набором рецепторов против конкретного антигена, отвечающие за поддержание местного иммунитета (рис. 3). Между капсулой, трабекулами и лимфоидными узелками имеются пространства – синусы, по которым протекает лимфа.
Мозговое вещество лимфатического узла составляют мозговые синусы и мякотные тяжи, в последних окончательно дифференцируются эффекторные клетки гуморального звена иммунной системы – плазмоциты (В-лимфоциты), способные вырабатывать антитела (иммуноглобулины). Таким образом, корковое вещество и мякотные тяжи относят к В-зависимой зоне лимфатического узла.
Паракортикальная зона расположена между корковым и мозговым веществом. Здесь находятся преимущественно Т-лимфоциты, отвечающие за уничтожение клеточных антигенов (микробов, вирусов, простейших), поэтому ее относят к Т-зависимой зоне лимфатического узла, она отвечает за клеточное звено иммунной системы (рис. 3). Строение коркового и мозгового веществ и их клеточный состав за-висят от возраста, пола и индивидуальных особенностей организма.
Установлено, что в лимфатических узлах возможно два типа лимфотока – быстрый и медленный. Считается, что в лицевых структурах преобладает быстрый лимфоток. При этом лимфа движется от приносящих сосудов в подкапсульный синус и далее сразу в воротный, не проходя через паренхиму узла. Если в составе приносящей лимфы находятся вещества, которые «заинтересовали» лимфатический узел, ток ее замедляется – она задерживается в паренхиме, при этом лимфатический узел увеличивается из-за отека, становится болезненным при пальпации и может стать горячим.
Частная анатомия лимфатической системы головы
Выяснилось, что сети лимфатических капилляров на лице ориентированы по ходу линий натяжения кожи, описанных еще в 1861 г. австрийским анатомом Карлом Лангером (рис. 4).
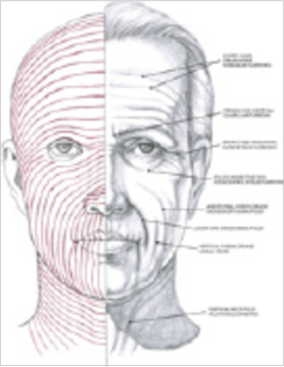
Рисунок 4. Линии натяжения кожи по Лангеру
Согласно «правилу Масканьи» перед тем, как попасть в венозную систему, лимфа проходит как минимум через один регионарный узел и несколько коллекторных.
На лице и шее у человека лимфатические узлы мелкие (до 1 см) и чаще всего имеют округлую форму, большинство из них поверхностные и расположены в гиподерме, глубокие выявлены только под капсулой околоушной и поднижнечелюстной слюнных желез.
Таблица 2. Топография и регионы оттока лимфы от лимфатических узлов головы и шеи
|
Название, количество, топография |
Область лимфодренажа |
Регионарные лимфоузлы |
|
Затылочные (occipitales), 1–2, лежат по бокам от затылочного выступа |
Задняя часть височной, теменной и затылочной областей |
Глубокие латеральные шейные |
|
Сосцевидные (mastoidei), или задние ушные, 2–3, лежат на сосцевидном отростке |
Область сосцевидного отростка, височной, теменной и затылочной зон, а также задней поверхности ушной раковины, наружного слухового прохода и барабанной перепонки |
Глубокие латеральные шейные |
|
Околоушные (parotidei), поверхностные (2–4), лежат на капсуле одноименной слюнной железы; глубокие (до 10) – под капсулой, между долька-ми. При их воспалении возможно сочетанное поражение ветвей лицевого нерва |
Собирают лимфу со лба, виска, латеральной части век, наружной поверхности ушной раковины, височно-нижнечелюстного сустава, околоушной и слезной желез, стенки наружного слухового прохода, барабанной перепонки и слуховой трубы данной стороны |
Глубокие латеральные шейные |
|
Лицевые (faciales). Относятся к непостоянным, поверхностным одиночным лимфатическим узлам |
Щечный лимфоузел лежит у переднего края жевательной мышцы по ходу лицевой вены.
Носогубный – в области одноименной складки, сопровождает лицевую артерию.
Скуловой или малярный – расположен у выхода подглазничного сосудисто-нервного пучка. Лицевые лимфоузлы дренируют мягкие ткани передней части лица, включая мимическую мускулатуру, слизистую щек, губ и десен, желез полости рта, поднижнечелюстной и подъязычной желез |
Поднижнечелюстные лимфоузлы |
|
Подподбородочные (submentales) – располагаются между передними брюшками двубрюшных мышц |
Мягкие ткани нижней трети лица, а также кончи-ка языка, нижних резцов и соответствующего им участка десны, мышечной диафрагмы полости рта |
Поднижнечелюстные лимфоузлы |
|
Поднижнечелюстные (submandibulares) – 8–10, располагаются в фасциальном ложе подчелюстной слюнной железы, в одноименном треугольнике шеи. По отношению к капсуле железы делятся на поверхностные и глубокие |
Собирают лимфу от латеральной стороны подбородка, верхней и нижней губ, щек, носа, десен и зубов, медиальной части век, твердого и мягкого неба, тела языка, поднижнечелюстной и подъязычной слюнных желез, а также стенок глазницы, конъюнктивы и костей лицевого черепа |
Передние глубокие шейные лимфатические узлы |
|
Передние шейные узлы (cervicales anteriores) – поверхностные и глубокие. Первые залегают кнаружи от собственной фасции шеи вдоль передней яремной вены, а глубокие – кнутри от этой фасции рядом с органами, от которых они принимают лимфу |
К ним относятся предгортанные, пред- и паратрахеальные, щитовидные и заглоточные |
Надключичные лимфоузлы |
|
Латеральные шейные лимфатические узлы, или «узлы яремной цепочки» (cervicales laterales). Поверхностные – располагаются по ходу наружной яремной вены, а глубокие – внутренней яремной вены |
Поверхностные лимфоузлы принимают лимфу от кожи и подкожной клетчатки боковой области шеи, глубокие – от всех органов шеи и головы |
Надключичные лимфоузлы |
|
Добавочные лимфатические узлы шеи (cervicales accessorei) располагаются вдоль наружной ветви добавочного нерва (XI пара ЧН) в латеральном треугольнике шеи |
Принимают лимфу от органов шеи. Увеличение узлов этой группы может привести к функциональной кривошее, которая обусловлена раздражением добавочного нерва |
Надключичные лимфоузлы |
|
Надключичные лимфатические узлы (supraclaviculares) располагаются над ключицей по ходу поперечных сосудов шеи |
Являются связующими между лимфатическими узлами шеи и грудной полости, принимают лимфу от органов шеи, грудной полости и молочной железы |
|
На границе головы и шеи лимфатические узлы размещаются в виде небольших групп, но в области лица чаще встречаются одиночные. Их названия, а также регионы лимфодренажа систему и перечислены в табл. 2 и показаны на рис. 5
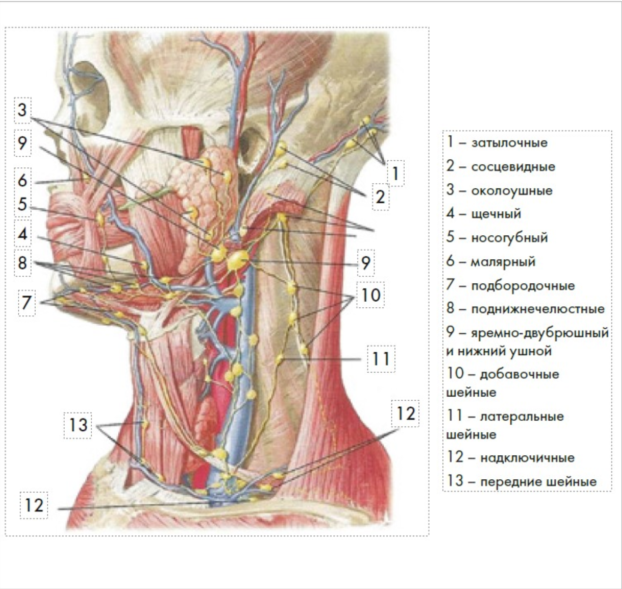
Рисунок 5. Топография лимфатических узлов головы и шеи
Особенности лимфатического русла верхней и средней третей лица
Сдавление или повреждение лимфатических путей периорбитальной области – причина отеков век, малярного возвышения и хемоза конъюнктивы. Славин С. (1997) установил, что для восстановления лимфатических сосудов после травмы требуется около трех недель, столько же держится отек периорбитальной области. Honrado С. (2004) выяснил, что при агрессивных манипуляциях на нижнем веке, ORL и малярном комплексе отек нижнего века и хемоз возникают у 35% пациен-тов вместо ≈ 1%, заявленных ранее.
В периорбитальной области различают лимфатические сети капилляров, расположенные перед и позади тарзальных пластин век. Претарзальная (поверхностная) сеть дренирует кожу, подкожную клетчатку, а также круговую мышцу глаза. Посттарзальную (глубокую) сеть образуют капилляры и преколлекторы, которые собирают лимфу от самих тарзальных пластин, конъюнктивы и слезных желез. Обе лимфатические сети связаны между собой при помощи сосудов-перфорантов, прободающих тарзальные пластины век.
От лимфатических капилляров и преколлекторов вышеописанных сетей берут начало сосуды, которые вместе с регионарными узлами образуют две лимфатические системы в средней трети лица. Медиальная лимфатическая система ориентирована к медиальному кантусу глаза, а латеральная – к латеральному. Латеральная система, по утверждению Lamb J. и Surek С. (2018), образует поверхностную и глубокую лимфатическую сеть. Первая следует параллельно поперечной вене лица, а вторая сопровождает скуло-глазничную (сторожевую, или сигнальную) вену. У медиальной системы авторы не обнаружили глубокой сети, а ход поверхностной совпадал с траекторией лицевой вены. Утверждается, что большинство лимфатических сосудов как верхнего, так и нижнего век связано с латеральной лимфатической системой. Когда она повреждается, отток от нижнего века переносится на менее развитую медиальную систему и существенно нарушается. Регионарными лимфатическими узлами для медиальной системы являются поднижнечелюстные лимфатические узлы, а для латеральной – околоушные (табл. 2).
Особенности оттока лимфы от нижней трети лица
Лимфатические сосуды верхней губы идут вместе с лицевой веной и несут лимфу к подчелюстным и частично к поверхностным околоушным, щечным и латеральным шейным лимфатическим узлам (табл. 2, рис. 5). Лимфатические сосуды нижней губы впадают частично в подчелюстные, частично – в щечные и латеральные шейные лимфоузлы. Сосуды от средней части нижней губы несут лимфу в подбородочные узлы. Важно подчеркнуть, что лимфатические сосуды верхней губы не анастомозируют друг с другом, что наблюдается у нижней губы. Поэтому при раке нижней губы следует удалять подчелюстные лимфоузлы с обеих сторон.
Данные собственной клинической практики
Согласно нашим наблюдениям с 2010 по 2018 г. количество пациентов с лимфостазом составило 13% от общего числа осложнений после контурной инъекционной пластики (КИП). Статистика лимфостазов, возникших после разных препаратов, в том числе и гиалуроновой кислоты, приведена на рисунке 6.
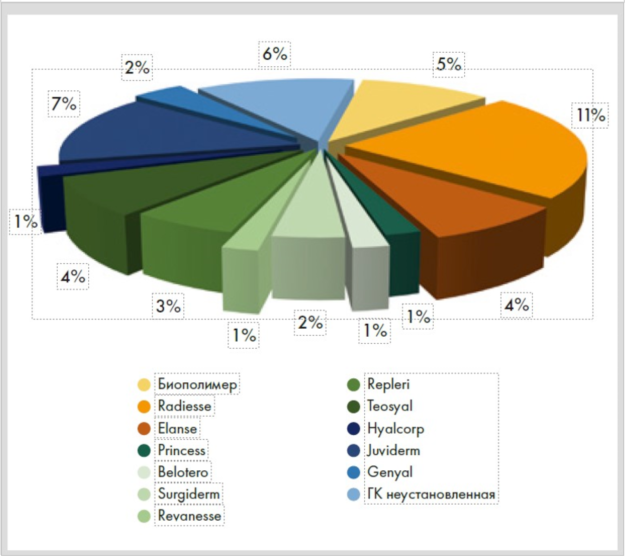
Рисунок 6. Возникновение лимфостаза после использования различных препаратов при КИП с 2010 по 2018 г., в %
На основании полученных данных мы пришли к выводу, что появление лимфостаза зависело не только от вида филлера, но в первую очередь от объема и уровня его введения, а также от анатомических особенностей зоны коррекции.
Для предупреждения развития лимфостаза после КИП мы рекомендуем учитывать ряд факторов: во-первых, при отборе пациентов принимать во внимание возрастные особенности анатомии лимфатической системы, а при сборе анамнеза уделять внимание наличию хронических очагов инфекции; во-вторых, при работе необходимо учитывать физико-химические свойства самого филлера и заранее планировать объем и уровень его введения.
Особенности отбора возрастных пациентов для КИП
Установлено, что у женщин толщина кожи и подкожных структур значительно уменьшается, начиная с 45–50 лет в связи с менопаузой, а у мужчин аналогичный процесс наблюдается намного раньше – с 25-летнего возраста, хотя темпы его развития значительно ниже. Известно, что эстрогены в отличие от тестостерона выступают как протекторы сосудистого, в том числе и лимфатического, русла.
С возрастом в лимфатических сосудах наблюдается редукция, выражающаяся в уменьшении мышечных элементов в их стенке и в разрушении клапанов («инволюционный варикоз»), что приводит к замедлению транспорта и стазу лимфы. Нарушается связь между сосудами соседних участков. Так, в современной научной литературе имеются данные, что на лице у людей после 70-летнего возраста не удалось выявить поверхностной сети лимфокапилляров. В глубокой сети наблюдалось исчезновение лимфатических «корзиночек» вокруг придатков кожи – волосяных фолликулов, потовых и сальных желез. После 80 лет в коже лица были обнаружены лишь фрагменты отводящих лимфатических сосудов.
С возрастом в лимфатических узлах происходило замещение их паренхимы жировой или соединительной тканью – ожирение или склерозирование, вследствие чего они «выключались» из системного лимфотока. Происходило «наступление» мозгового вещества на корковое за счет разрастания мозговых синусов, а значит, страдало гуморальное звено иммунной системы. Кроме того, в корковом веществе лимфатического узла с возрастом снижалось количество лимфоидных узелков с центрами размножения, что приводило к нарушению местного иммунитета. Содержание мышечных элементов в стенках лимфатических узлов сокращалось, что вело к снижению скорости тока лимфы и аутоинтоксикации. Исходя из вышеизложенного, возрастные пациенты входят в группу риска по развитию осложнений после проведения КИП, так как они изначально имеют склонность к лимфостазу, лимфедеме и снижению местного иммунитета кожных покровов.
Лимфостаз и воспаление. При отборе пациентов для КИП в группу риска в плане развития лимфостаза входят пациенты с очагами хронической инфекции в зубочелюстной системе, ЛОР-органах и вирусоносители. При этом после КИП у них может сформироваться асептическое воспаление, которое сопровождается лимфостазом (рис. 7).
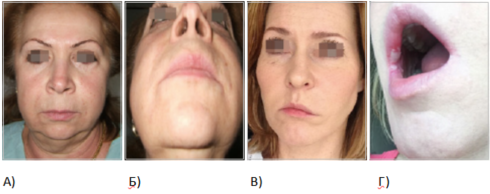
Рисунок 7. Лимфостаз в зоне носогубной складки, сопровождающий воспалительный процесс после КИП (А, Б). Лимфостаз после КИП у носителя вируса Эпштейна-Барра (В), высыпания на фоне лечения (Г) (фото из личного архива авторов)
В основе таких осложнений лежит иммунодефицит, вызванный очагом хронической инфекции, расположенной в непосредственной близости от зоны эстетического вмешательства, перекрытие зон лимфодренажа у анатомических структур лицевого отдела головы и общность их региональных лимфоузлов. Здесь могут иметь место двунаправленные процессы: с одной стороны, КИП может вызвать обострение хронической инфекции, с другой – имеющиеся воспалительные процессы могут спровоцировать отсроченные осложнения после введения филлеров, иногда через несколько недель или месяцев. Лимфостаз на фоне воспаления или хронической инфекции бывает трудно предвидеть. Например, такое часто наблюдается при инфицировании вирусом Эпштейна-Барра, который относится к семейству вирусов герпеса четвертого типа и является самой распространенной и высококонтагиозной инфекцией. Его носителями являются до 60% детей и практически 100% взрослых. Вирус Эпштейна-Барра попадает в организм через верхние дыхательные пути, оттуда – в лимфоидную ткань, вызывая поражение лимфатических узлов области головы и шеи, а также лимфо-идных образований глоточного кольца Пирогова-Вальдейера (рис. 7В и Г) [7].
Лечение пациентов с лимфостазом как осложнением воспаления проводится по классической схеме: антибиотико-терапия, иммуноглобулины внутривенно, витаминные комплексы, антигистаминные препараты. Коррекцию иммунитета осуществляют назначением иммуномодуляторов, цитокинов, биостимуляторов. Симптоматическое лечение включает жаропонижающие средства. При вирусной природе заболевания применяются различные группы противовирусных препаратов: изопринозин, валтрекс, ацикловир, арбидол, виферон, интерфероны внутримышечно (реаферон-ЕС, роферон). Местно используют лонгидазу, компрессы с 25% ДМСО, магнитолазер.
Лимфостаз, вызванный избыточным объемом филлера
В зависимости от места введения материала может происходить сдавление сети лимфатических капилляров, сосудов и даже регионарных лимфоузлов. Опасность возникновения отека увеличивается при работе с филлерами повышенной плотности (рис. 8, 9).
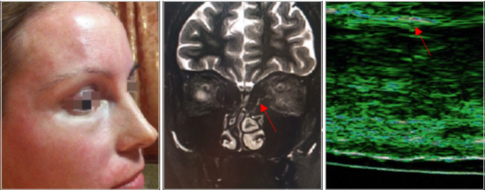
Рисунок 8. Лимфостаз периорбитальной области после введения избыточного объема плотного филлера гиалуроновой кислоты, стрелки указывают местоположение материала на МРТ и УЗИ (фото из личного архива авторов)
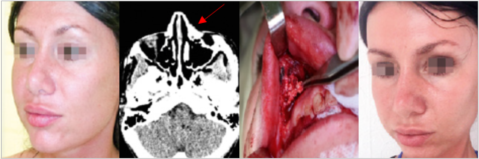
Рисунок 9. Лимфостаз и лимфедема носогубной складки в области введения гидроксиапатита кальция, стрелка указывает местоположение препарата на МРТ. Удаление материала в ходе операции: лицо пациентки после этого уменьшилось почти в два раза (фото из личного архива авторов)
Для лечения таких пациентов используют введение гиалуронидазы или прибегают к радикальному удалению материала оперативным путем.
Профилактика лимфостаза с учетом физико-химических свойств филлера
На сегодняшний день появились препараты, которые обладают хорошей когезивностью (тянущиеся, мягкие, пластичные), способные к высокой интеграции, то есть как бы «пропитыванию» тканей (рис. 10).
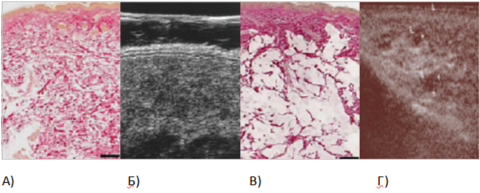
Рисунок 10. Препарат гиалуроновой кислоты с высокой когезивностью пропитывает ткани: гистологический препарат, окраска гематоксилином и эозином (А); фото УЗИ (Б). Другой препарат не обладает этим свойством и остается в тканях в виде локальных скоплений: гистологический препарат, окраска гематоксилином и эозином (В); фото УЗИ (Г) (фото из личного архива авторов)
В современной научной литературе имеются указания, что с возрастом под воздействием эстрогенов происходит уплотнение соединительной ткани, в том числе и фасций, покрывающих мышцы. Вследствие этого последние как бы «распадаются» на отдельные пучки. В области круговой мышцы глаза такой процесс отражается на коже периорбитальной зоны в виде фестонов – сети мелких складочек, которые могут размещаться на веках, в подглазничной области или в зоне скулы. В периорбитальной области у пациентов с мелкоморщинистым типом старения или фестонами мы наблюдали протрузию филлера из места введения (в SOOF) на поверхность – в подкожные слои. Данный процесс через 2–3 месяца проявлялся как лимфостаз и отек (рис. 11).
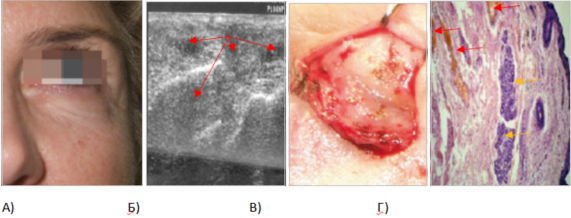
Рис. 11. Отсроченные отеки у пациентки на месте введения гиалуроновой кислоты (А). На снимке УЗИ видно, что препарат располагается ниже круговой мышцы глаза (накостно) и выше круговой мышцы глаза (подкожно) за счет интеграции филлера через фестоны (Б). Наполнитель обнаружен подкожно во время проведения нижней блефаропластики (В).
При гистологическом исследовании нижнего века выявлен сосудистый стаз (эритроциты в расширенном просвете сосуда показаны красными стрелками, лимфоидное скопление показано желтыми стрелками), который способствовал еще большей задержке жидкости в тканях (Г) (фото из личного архива Е.И. Карповой и О.И. Данищук)
Для лечения пациентов при лимфостазе мы рекомендуем местное использование лонгидазы (накостно и подкожно), PRP, фракционного лазера. В случаях использования препаратов не гиалуроновой кислоты приходится удалять филлер оперативным путем.
Осложнения лимфостаза
При тяжелом течении лимфедемы отмечаются необратимые нарушения лимфооттока и развитие фиброзно-кистозных изменений в тканях. Может отмечаться развитие контрактур, трофических язв, экземы, рожистого воспаления. Крайним исходом лимфостаза может явиться гибель пациента от тяжелого сепсиса. При лимфостазе повышается вероятность развития лимфосаркомы.
Диагностика лимфостаза
При появлении признаков лимфостаза следует в первую очередь установить причину патологии. Необходимо выполнить УЗИ мягких тканей лица в месте имплантации. Для определения места локализации лимфатического блока и проходимости сосудов используется рентгеновская лимфография, лимфосцинтиграфия с Тс-99m, МРТ, КТ. Данные методики позволяют судить об изменениях в лимфатическом русле, выявлять участки извитости, лимфоангиэктазии, клапанную недостаточность. Лимфостаз дифференцируют от тромбоза вен и постфлебитического синдрома, при которых лимфедема односторонняя, отек мягкий, определяется наличие гиперпигментации, варикозной экземы и варикозно расширенных вен.
Заключение
Полноценно функционирующая лимфатическая система определяет не только эстетику лица и тела, но и является мощным защитным барьером организма от проникновения инфекционных агентов из окружающей среды и развития опухолей, обеспечивает постоянство гомеостаза, а также служит для выведения продуктов утилизации из организма, тем самым предупреждая симптомы раннего старения. В норме при условии достаточной физической нагрузки один круг лимфообращения занимает около четырех часов (до шести раз в сутки). Гиподинамия и, следовательно, атония скелетных мышц, избыточный вес, заболевания сердца и почек, длительная вынужденная поза, неправильная осанка затрудняют отток лимфы, способствуя развитию лимфостаза не только в области лица, но и целлюлита на нашем теле.
Авторы:
Карпова Елена Ивановна, д.м.н., профессор кафедры кожных болезней и косметологии РНИМУ им. Н.И. Пирогова, член ОПРЭХ, Клиника
Иванова Елена Александровна, к.м.н., доцент кафедры морфологии медико-биологического факультета РНИМУ им. Н.И. Пирогова
Данищук Ольга Игоревна, ассистент кафедры хирургии ФГБОУ ДПО ИПК ФМБА России, пластический хирург, дерматолог
Источник: Метаморфозы. 09.2019. № 27, стр. 20-30
прочитано
47341
раз